ตับอักเสบ
| ตับอักเสบ (Hepatitis) | |
|---|---|
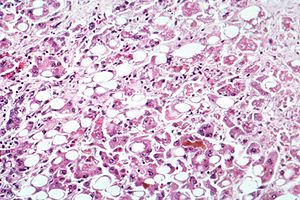 | |
| Alcoholic hepatitis as seen with a microscope, showing fatty changes (white circles), remnants of dead liver cells, and Mallory bodies (twisted-rope shaped inclusions within some liver cells). (H&E stain) | |
| สาขาวิชา | Infectious disease, gastroenterology, hepatology |
| อาการ | Yellowish skin, poor appetite, abdominal pain[1][2] |
| ภาวะแทรกซ้อน | Scarring of the liver, liver failure, liver cancer[3] |
| ระยะดำเนินโรค | Short term or long term[1] |
| สาเหตุ | Viruses, alcohol, toxins, autoimmune[2][3] |
| การป้องกัน | Vaccination (for viral hepatitis),[2] avoiding excessive alcohol |
| การรักษา | Medication, liver transplant[1][4] |
| ความชุก | > 500 million cases[3] |
| การเสียชีวิต | > One million a year[3] |
ตับอักเสบ (อังกฤษ: Hepatitis) เป็นภาวะทางการแพทย์ที่มีการอักเสบของตับและเกิดการทำลายของเซลล์ตับ ทำให้การทำหน้าที่ต่าง ๆ ของตับผิดปกติ ร่างกายอาจแสดงอาการเจ็บป่วยเล็กน้อยหรือไม่แสดงอาการเลยแต่มักจะนำไปสู่อาการดีซ่าน (อังกฤษ: jaundice) (การเปลี่ยนเป็นสีเหลืองของผิวหนัง, เยื่อบุผิวในช่องจมูกและปากที่สร้างน้ำเมือกหล่อลื่น และเยื่อตา) อาการเบื่ออาหาร และอาการไข้ พบผู้ป่วยด้วยโรคนี้ได้ในทุกวัย ทั้งชายและหญิง ส่วนใหญ่เป็นโรคตับอักเสบเฉียบพลันถ้าเป็นโรคนี้น้อยกว่าหกเดือน ส่วนน้อยอาจเป็นโรคตับอักเสบเรื้อรังถ้าเป็นโรคนี้นานกว่านั้น
ตับอักเสบเฉียบพลันสามารถจำกัดตนเองได้ (การรักษาของตัวเอง) สามารถพัฒนาไปสู่โรคตับอักเสบเรื้อรังหรืออาจทำให้เกิดตับวายเฉียบพลัน(แต่ค่อนข้างยาก)[5] โรคตับอักเสบเรื้อรังอาจไม่มีอาการหรืออาจจะพัฒนาเมื่อเวลาผ่านไปเป็นพังผืด (รอยแผลเป็นของตับ) และโรคตับแข็ง (ตับวายเรื้อรัง)[6] โรคตับแข็งเพิ่มความเสี่ยงของการพัฒนาไปสู่โรค hepatocellular carcinoma (รูปแบบหนึ่งของโรคมะเร็งตับ)[7]
ทั่วโลกตับอักเสบที่มีเชื้อไวรัสเป็นสาเหตุที่พบบ่อยที่สุดของการอักเสบของตับ[8] สาเหตุอื่น ๆ ได้แก่ โรคแพ้ภูมิตัวเองและการบริโภคสารพิษ (แอลกอฮอล์), ยาบางชนิด (เช่นยาพาราเซตามอล), สารอินทรีย์ทำละลายสำหรับอุตสาหกรรมและพืชบางชนิด
คำว่า Hepatitis มาจากภาษากรีก hepar (ἧπαρ) หมายถึง "ตับ" และคำต่อท้าย -itis (-ῖτις) หมายถึง "อักเสบ" (ราวปี 1727)แปลว่า ตับอักเสบ[9]
สาเหตุของโรค
[แก้]ตับอักเสบที่เกิดจากไวรัสเป็นสาเหตุที่พบบ่อยที่สุดของโรคตับอักเสบทั่วโลก[10] สาเหตุที่พบบ่อยอื่น ๆ ของโรคตับอักเสบที่ไม่ใช่ไวรัสได้แก่สาเหตุจากสารพิษและยา, แอลกอฮอล์, ภูมิต้านทาน ไขมันตับและความผิดปกติของระบบแทบอริซึม[11] สาเหตุที่พบน้อยกว่าได้แก่การติดเชื้อจากแบคทีเรีย, ปรสิต, เชื้อรา, เชื้อ mycobacteria และโปรโตซัวบางชนิด[12][13] นอกจากนี้ภาวะแทรกซ้อนบางอย่างของการตั้งครรภ์และการไหลเวียนของเลือดที่ไปที่ตับลดลงสามารถทำให้เกิดโรคตับอักเสบได้[12][14] Cholestasis (การอุดตันการไหลของน้ำดี) เนื่องจากความผิดปกติของตับที่เรียกว่า hepatocellular dysfunction, การอุดตันทางเดินน้ำดีหรือน้ำดีตีบตันก็ทำให้เกิดความเสียหายที่ตับและทำให้ตับอักเสบ[15][16]
ตับอักเสบเนื่องจากไวรัส
[แก้]สาเหตุที่พบบ่อยที่สุดของตับอักเสบเนื่องจากไวรัสคือไวรัสตับเขตร้อน (อังกฤษ: hepatotropic viruses) ที่ไม่เกี่ยวข้องกัน 5 ตัวได้แก่ ไวรัสตับอักเสบ A, ไวรัสตับอักเสบ B, ไวรัสตับอักเสบ C, ไวรัสตับอักเสบ D (ซึ่งจะต้องมีไวรัสตับอักเสบ B จึงจะก่อให้เกิดโรค) และไวรัสตับอักเสบ E
ไวรัสตับอักเสบ ชนิดเอ
[แก้]การติดเชื้อไวรัสตับอักเสบ ชนิดเอ เกิดจาก การกินเชื้อเข้าไปทางปาก เช่น อาหาร ผักสด ผลไม้ น้ำดื่ม ที่ปนเปื้อนเชื้อนี้ ทำไม่สุก ไม่สะอาด ไม่ต้มเดือด เป็นต้น
ระยะฟักตัวของเชื้อนี้ ประมาณ 2- 6 สัปดาห์ โดยเฉลี่ย 4 สัปดาห์หลังรับเชื้อ ในเด็กมักมีอาการน้อย ในผู้ใหญ่มีอาการที่ชัดเจนของตับอักเสบเฉียบพลันเชื้อนี้ออกมากับอุจจาระของผู้ป่วยตั้งแต่ในระยะ 2 สัปดาห์ก่อนมีอาการจนถึงระยะที่มีอาการของโรค เชื้อไวรัสนี้คงทรงอยู่ในสิ่งแวดล้อมได้นาน บางครั้งจึงพบมีการระบาด ในชุมชน กลุ่มคนที่อยู่รวมกัน เช่น โรงเรียน หอพัก ค่ายทหาร เป็นต้น
ไวรัสตับอักเสบ ชนิดบี
[แก้]คนเป็นพาหะ (อังกฤษ: Carrier) ที่สำคัญของเชื้อไวรัสนี้พบเชื้อนี้ในประชากรโลกกว่า 200 ล้านคน ประเทศไทยมีความชุกคนของพาหะร้อยละ 8 - 10 คือ ประมาณ 5 ล้านคนที่มีเชื้อไวรัสนี้[ต้องการอ้างอิง]ในร่างกาย พบเชื้อได้ในเลือด น้ำเหลือง สิ่งคัดหลั่งของผู้ติดเชื้อ เช่น น้ำอสุจิ น้ำในช่องคลอด น้ำลาย น้ำตา น้ำนม เป็นต้น ทำให้มีโอกาสแพร่ เชื้อได้หลายทาง ทางเข้าของเชื้อ ได้แก่
- ทางเพศสัมพันธ์ กับผู้เป็นพาหะของเชื้อนี้
- ทารกคลอดจากมารดาที่เป็นพาหะ อาจติดเชื้อระหว่างคลอด การเลี้ยงดู
- ทางเลือดและน้ำเหลือง การได้รับเลือดที่ติดเชื้ออาจเกิดจากการใช้ของมีคม/ของใช้ส่วนตัวร่วมกับผู้ติดเชื้อ เช่น การใช้เข็มฉีดยาเสพติดเข้าเส้นร่วมกัน การฝังเข็ม การสัก การเจาะหูที่ไม่สะอาด การใช้ใบมีดโกน แปรงสีฟัน ร่วมกัน เป็นต้น
- ทางผิวหนังที่เกิดบาดแผล ผิวหนังถลอก
- ทางสัมผัสใกล้ชิด (อังกฤษ: Close contact) ระหว่างพาหะกับผู้อื่น เช่น สมาชิกในครอบครัว เด็กวัยเรียน เป็นต้น
ระยะฟักตัวของเชื้อนี้ 30 - 180 วัน เฉลี่ย 60 - 90 วัน ร้อยละ 90 ของผู้ป่วยตับอักเสบเฉียบพลันจากไวรัสนี้จะหายเป็นปกติ ที่เหลือเป็นพาหะของเชื้อต่อไป พาหะของเชื้อไวรัสตับอักเสบนี้ อาจไม่มีอาการแต่แพร่เชื้อต่อไป ส่วนหนึ่งอาจป่วยเป็นตับอักเสบเรื้อรัง ตับแข็ง มะเร็งตับได้ ผู้ที่เป็นพาหะของเชื้อนี้มีโอกาสเสี่ยงของมะเร็งตับสูงกว่าคนทั่วไปถึง 223 เท่า
ไวรัสตับอักเสบ B เป็นไวรัสตับอักเสบที่พบมากที่สุดทั่วโลก ส่งผลกระทบมากถึง 10% ของประชากรผู้ใหญ่ในพื้นที่ถิ่น[17] และก่อให้เกิดการเสียชีวิตประมาณ 780,000 คนต่อปีทั่วโลก ส่วนใหญ่มันมักจะติดต่อจากแม่ไปสู่ลูกในระหว่างการคลอดหรือโดยการสัมผัสกับเลือดที่ติดเชื้อหรือผลิตภัณฑ์ของเลือด โรคตับอักเสบ B ยังสามารถแพร่กระจายผ่านการสัมผัสกับเยื่อเมือกแต่โอกาศเกิดขึ้นมีน้อยกว่า การฉีดวัคซีนเป็นประจำจะได้รับอย่างสม่ำเสมอในประเทศที่พัฒนาแล้ว[18]
ไวรัสตับอักเสบ ชนิดซี
[แก้]ในประเทศสหรัฐอเมริกา, ไวรัสตับอักเสบ C ได้กลายเป็นไวรัสตับอักเสบที่พบบ่อยมากที่สุดนับตั้งแต่มีการฉีดวัคซีนอย่างแพร่หลายของไวรัสตับอักเสบ B ในช่วงกลางทศวรรษที่ 1980 มันมีผลต่อผู้ใหญ่ประมาณ 3,200,000 คนที่อาศัยอยู่ในประเทศสหรัฐอเมริกา ประมาณ 60-70% ของผู้ใหญ่ที่ติดเชื้อไวรัสตับอักเสบ C ที่อาศัยอยู่ในประเทศสหรัฐอเมริกาไม่ได้ตระหนักถึงการติดเชื้อของพวกเขา แม้หลังจากหลายทศวรรษที่ผ่านมาโดยปราศจากอาการ ผู้ที่ติดเชื้อไวรัสตับอักเสบ C ยังคงเป็นแหล่งของการแพร่เชื้อไปยังผู้อื่นและพวกเขายังมีความเสี่ยงสูงในการพัฒนาไปสู่โรคตับอักเสบเรื้อรังและ / หรือโรคอื่น ๆ ที่เกี่ยวข้องกับไวรัสตับอักเสบ C เรื้อรัง[19]
ไวรัสตับอักเสบ ชนิดซี เป็นไวรัสที่ไม่สมบูรณ์ ต้องอยู่ร่วมกับไวรัสตับอักเสบ บี พบเชื้อนี้ในกลุ่มผู้ติดยาเสพติดชนิดฉีดเข้าเส้นที่มีเชื้อไวรัส บี ทางติดต่อเช่นเดียวกับ ไวรัสตับอักเสบ บี ไวรัสตับอักเสบชนิด ซี เป็นสาเหตุที่สำคัญของ ตับอักเสบที่เกิดขึ้นภายหลังการได้รับเลือด/ผลิตภัณฑ์เลือด เดิมเรียกว่า ไวรัสตับอักเสบ ชนิด ไม่ใช่เอ ไม่ใช่บี
การติดเชื้อไวรัสตับอักเสบชนิด ดี พบในประชากรทั่วไปประมาณร้อยละ 1 ติดต่อได้โดยทางเลือดและน้ำเหลือง การใช้เข็มฉีดยาร่วมกันในกลุ่มผู้ติดยาเสพติดนอกจากนี้ อาจติดเชื้อได้ทางเพศสัมพันธ์
ระยะฟักตัวของเชื้อนี้ ประมาณ 15 - 160 วัน เฉลี่ย 50 วัน ทำให้เกิดโรคตับอักเสบเฉียบพลัน เชื่อว่าเชื้อ ไวรัสนี้ยังทำให้เกิดโรคตับอักเสบเรื้อรัง และเสี่ยงต่อการเกิดมะเร็งตับได้เช่นเดียวกับไวรัสตับอักเสบชนิด บี
ตับอักเสบเนื่องจากแอลกอฮอล์
[แก้]การบริโภคเครื่องดื่มแอลกอฮอล์มากเกินไปเป็นสาเหตุสำคัญของโรคตับอักเสบและความเสียหายของตับ (ตับแข็ง) ตับอักเสบอันเนื่องจากแอลกอฮอล์มักจะพัฒนาตลอดช่วงหลายปีที่มีการดื่มเครื่องดื่มแอลกอฮอล์ การดื่มเครื่องดื่มแอลกอฮอล์ในส่วนที่เกินจาก 80 กรัมของเครื่องดื่มแอลกอฮอล์ต่อวันในผู้ชายและ 40 กรัมต่อวันในผู้หญิงมีความเกี่ยวข้องกับการพัฒนาของโรคตับอักเสบเนื่องจากแอลกอฮอล์ ตับอักเสบเนื่องจากแอลกอฮอล์จะผันแปรตั้งแต่โรคระดับอ่อนที่ไม่มีอาการจนถึงตับอักเสบรุนแรงและตับวาย อาการและผลการตรวจร่างกายมีความคล้ายคลึงกับสาเหตุอื่น ๆ ของโรคตับอักเสบ ผลการวิจัยในห้องปฏิบัติการมีความสำคัญสำหรับ elevated transaminases มักจะมีระดับสูงของ aspartate transaminase (AST) ในอัตราส่วน 2:1 กับ alanine transaminase (ALT)[20][21]
ตับอักเสบเนื่องจากแอลกอฮอล์อาจนำไปสู่โรคตับแข็งและพบมากในผู้ป่วยที่มีการบริโภคเครื่องดื่มแอลกอฮอล์เป็นเวลานานและพวกที่มีการติดเชื้อจากไวรัสตับอักเสบชนิด C[22] นอกจากนี้ผู้ป่วยที่ดื่มเครื่องดื่มแอลกอฮอล์มากเกินไปยังมักจะพบว่าเป็นโรคตับอักเสบมากกว่าคนอื่น ๆ ที่พบว่าติดเชื้อไวรัสตับอักเสบซี[23] การรวมกันของไวรัสตับอักเสบซีและการบริโภคเครื่องดื่มแอลกอฮอล์เป็นการเร่งการพัฒนาไปสู่โรคตับแข็ง[24]
ตับอักเสบที่เกิดจากสารพิษและยาบางชนิด
[แก้]ยาและสารเคมีอื่น ๆ จำนวนมากสามารถทำให้ตับอักเสบได้ ในสหรัฐ สาร acetaminophen, ยาปฏิชีวนะ, และยาระบบประสาทส่วนกลางอยู่ในกลุ่มที่เป็นสาเหตุที่พบบ่อยที่สุดของตับอักเสบที่เกิดจากยา สาร acetaminophen หรือที่รู้จักกันในชื่อพาราเซตามอล เป็นสาเหตุนำของตับล้มเหลวเฉียบพลันในสหรัฐอเมริกา[25] สมุนไพรและผลิตภัณฑ์เสริมอาหารยังอาจทำให้ตับอักเสบได้อีกด้วย ซึ่งเป็นสาเหตุที่พบบ่อยที่สุดของตับอักเสบที่เกิดจากยาในประเทศเกาหลี[26] ปัจจัยเสี่ยงต่อโรคตับอักเสบที่เกิดจากยาได้แก่อายุที่มากขึ้น, เพศหญิง, และโรคตับอักเสบที่เกิดจากยาก่อนหน้านี้ ความแปรปรวนทางพันธุกรรมเป็นที่เข้าใจกันมากขึ้นว่าเป็นปัจจัยเสี่ยงหลักที่สำคัญสำหรับโรคตับอักเสบที่เกิดจากยา[27][28]
สารพิษและการรักษาทางการแพทย์ด้วยยาอาจทำให้เกิดการบาดเจ็บที่ตับโดยผ่านความหลากหลายของกลไก รวมทั้งความเสียหายโดยตรงของเซลล์ การส่งกระทบต่อเมแทบอลิซึมของเซลล์และการกระตุ้นให้เกิดการเปลี่ยนแปลงของโครงสร้างของเซลล์[29] ยาบางชนิดเช่น acetaminophen ทำให้เกิดความเสียหายของตับที่เกี่ยวข้องปริมาณที่คาดการณ์ได้ ขณะที่ยาอื่น ๆ ทำให้เกิดปฏิกิริยาแปลก ๆ แตกต่างกันไปในแต่ละบุคคล[28]
การสัมผัสกับสารพิษที่มีผลโดยตรงกับตับ (อังกฤษ: hepatotoxins) อื่น ๆ อาจเกิดขึ้นโดยบังเอิญหรือจงใจโดยการบริโภค, การสูดดมและการซึมผ่านผิวหนัง การสัมผัสโดยอาชีพอาจเกิดขึ้นขณะทำงานในสนามจำนวนมากและสามารถออกฤทธิ์อย่างรุนแรงหรือร้ายกาจ[30] เห็ดที่เป็นพิษเป็นการสัมผัสสารพิษทั่วไปที่อาจส่งผลให้เกิดโรคตับอักเสบ[31]
ภูมิคุ้มกัน
[แก้]ตับอักเสบเนื่องจากภูมิคุ้มกันเป็นโรคเรื้อรังที่เกิดจากการตอบสนองของภูมิคุ้มกันที่ผิดปกติที่ทำกับเซลล์ตับ[32] โรคนี้คาดว่าเป็นความบกพร่องทางพันธุกรรมเนื่องจากมันมีความเกี่ยวข้องกับแอนติเจนบางอย่างของเม็ดเลือดขาวของมนุษย์[33] อาการของโรคตับอักเสบเนื่องจากภูมิคุ้มกันมีความคล้ายคลึงกับโรคเกี่ยวกับตับอื่น ๆ และอาจจะมีทิศทางของอาการผันผวนจากอ่อนไปรุนแรงมาก ผู้หญิงที่เป็นโรคนี้อาจมีประจำเดือนผิดปกติหรืออาจเป็นโรคไร้ประจำเดือนไปเลย โรคนี้เกิดขึ้นในคนทุกเพศทุกวัย แต่มากที่สุดในหญิงวัยสาว คนที่เป็นโรคตับอักเสบเนื่องจากภูมิต้านทานอาจเป็นโรคที่เกี่ยวกับภูมิต้านทานอื่น ๆ[34]
โรคตับที่มีไขมันสูงแต่ไม่มีแอลกอฮอล์
[แก้]โรคตับที่มีไขมันสูงแต่ไม่มีแอลกอฮอล์ (อังกฤษ: Non-alcoholic fatty liver disease (NAFLD)) เกิดกับผู้ที่มีไขมันในตับสูงแต่มีประวัติการดื่มเครื่องดื่มแอลกอฮอล์เล็กน้อยหรือไม่มีเลย ในช่วงเริ่มต้นมักจะไม่มีอาการของโรค ขณะที่โรคก้าวหน้าขึ้น อาการทั่วไปของโรคตับอักเสบอาจพัฒนาเป้นแบบเรื้อรัง[35] NAFLD มีความสัมพันธ์กับภาวะ metabolic syndrome, โรคอ้วน, โรคเบาหวานและไขมันในเลือดสูง[36] NAFLD ที่รุนแรงอาจนำไปสู่การอักเสบ, พังผืด และโรคตับแข็ง โดยอยู่ในสภาวะที่เรียกว่า non-alcoholic steatohepatitis (NASH) การวินิจฉัยต้องไม่รวมสาเหตุอื่น ๆ ของโรคตับอักเสบเช่นการบริโภคเครื่องดื่มแอลกอฮอล์มากเกินไป[37] ในขณะที่การถ่ายภาพทางการแพทย์สามารถแสดงให้เห็นถึงไขมันสะสมจำนวนมากในตับ การตรวจชิ้นเนื้อตับเท่านั้นที่สามารถแสดงให้เห็นถึงลักษณะของการอักเสบและการเกิดพังผืดของ NASH[38] NASH ได้รับการยอมรับว่าเป็นสาเหตุที่สามที่พบบ่อยที่สุดของโรคตับในประเทศสหรัฐอเมริกา[35]
ตับอักเสบเนื่องจากขาดเลือด
[แก้]เซลล์ตับเสียหายเนื่องจากเลือดหรือออกซิเจนไปเลี้ยงไม่เพียงพอเป็นผลให้ตับอักเสบ (หรือตับช็อค)[39] สภาพส่วนใหญ่มักจะเกี่ยวข้องกับโรคหัวใจล้มเหลว แต่ยังสามารถเกิดจากการช็อคหรือการติดเชื้อ การทดสอบเลือดของคนที่มีตับอักเสบเพราะขาดเลือดจะแสดงระดับที่สูงมากของเอนไซม์ transaminase (AST และ ALT) สภาพมักจะแก้ไขได้ถ้าสาเหตุพื้นฐานได้รับการปฏิบัติที่ประสบความสำเร็จ ตับอักเสบเพราะขาดเลือดไม่ค่อยทำให้ตับเสียหายอย่างถาวร[40]
ตับอักเสบเนื่องจากเซลล์ขนาดยักษ์
[แก้]ตับอักเสบเนื่องจากเซลล์ขนาดยักษ์ (อังกฤษ: Giant cell hepatitis) เป็นรูปแบบที่หายากของโรคตับอักเสบที่ส่วนใหญ่เกิดขึ้นในทารกแรกเกิดและเด็ก การวินิจฉัยทำบนพื้นฐานของการปรากฏตัวของเซลล์ตับยักษ์หลายนิวเคลียสจากการตรวจชิ้นเนื้อตับ[41] สาเหตุของตับอักเสบเนื่องจากเซลล์ขนาดยักษ์ไม่เป็นที่รู้จัก แต่สภาพที่มีความสัมพันธ์กับการติดเชื้อไวรัส, โรคแพ้ภูมิตัวเองและความเป็นพิษของยา[42][43]
การวินิจฉัย
[แก้]การวินิจฉัยจะทำโดยการประเมินอาการของแต่ละอาการและการทดสอบทางกายภาพอีกทั้งประวัติทางการแพทย์ ร่วมกับการตรวจเลือด, การตรวจชิ้นเนื้อตับและการถ่ายภาพทางการแพทย์ การทดสอบเลือดจะรวมถึงการทดสอบหาสารเคมีในเลือด, การทดสอบเอนไซม์ในตับการทดสอบด้วยเซรุ่มวิทยาและการทดสอบกรดนิวคลีอิก ความผิดปกติของสารเคมีในเลือดและผลของเอนไซม์อาจจะบ่งบอกถึงสาเหตุบางอย่างหรือระยะที่ชัดเจนของโรคตับอักเสบ[44][45] การถ่ายภาพก็สามารถระบุการสลายตัวของไขมัน (อังกฤษ: steatosis) ของตับ แต่การสร้างพังผืดมากเกินไปและโรคตับแข็งจะต้องใช้วิธีการตรวจชิ้นเนื้อตับ[38] การตรวจชิ้นเนื้อไม่จำเป็นถ้าข้อมูลทางคลินิก, จากห้องปฏิบัติการและทางรังสีได้แสดงให้เห็นโรคตับแข็ง นอกจากนี้การตรวจชิ้นเนื้อตับยังมีความเสี่ยงขนาดเล็กแต่สำคัญเพราะตัวโรคตับแข็งเองสามารถสร้างแรงโน้มเอียงให้เกิดภาวะแทรกซ้อนขึ้นได้[46]
| การทดสอบทางเคมีของตับ | อาการทางคลินิกของความผิดปกติ |
|---|---|
| Alanine transaminase (ALT) | เซลล์ตับเสียหาย (อังกฤษ: Hepatocellular damage) |
| Aspartate transaminase (AST) | เซลล์ตับเสียหาย |
| Bilirubin | ดีซ่านจากทางเดินน้ำดีอุดตัน (อังกฤษ: Cholestasis) |
| Alkaline phosphatase | ดีซ่านจากทางเดินน้ำดีอุดตัน |
| Prothrombin time | การทำงานสังเคราะห์ของตับบกพร่อง (อังกฤษ: Impaired Liver synthetic function) |
| Albumin (ALB) | การทำงานสังเคราะห์ของตับบกพร่อง |
| Gamma-glutamyl transpeptidase (GGT) | ดีซ่านจากทางเดินน้ำดีอุดตัน |
| Bile acids | ดีซ่านจากทางเดินน้ำดีอุดตัน |
| Lactate dehydrogenase | เซลล์ตับเสียหาย |
ตับอักเสบเนื่องจากไวรัส
[แก้]ตับอักเสบเนื่องจากไวรัสมีการวินิจฉัยส่วนใหญ่ผ่านการทดสอบในห้องปฏิบัติการทางคลินิก บางส่วนของการทดสอบเหล่านี้ทำปฏิกิริยากับไวรัสหรือชิ้นส่วนของไวรัส เช่นทดสอบหาแอนติเจนพื้นผิวของไวรัสตับอักเสบชนิด B (อังกฤษ: Hepatitis B surface antigen (HBsAg)) หรือการทดสอบกรดนิวคลีอิก[47][48] หลายครั้งของการทดสอบเหล่านี้เป็นการทดสอบทางเซรุ่มวิทยาที่ตอบสนองกับภูมิคุ้มกันที่เกิดขึ้นจากระบบภูมิคุ้มกันของร่างกาย สำหรับบางสาเหตุหลักของโรคตับอักเสบเนื่องจากไวรัส เช่นตับอักเสบจากไวรัสชนิดบี มีการทดสอบทางเซรุ่มวิทยาหลายอย่างเพื่อให้ได้ข้อมูลเพิ่มเติมสำหรับการวินิจฉัย[49]
การวินิจฉัยเพื่อแยกประเภท
[แก้]มีหลายโรคที่สามารถแสดงอาการและ/หรือมีผลการทดสอบการทำงานของตับผิดปกติที่คล้ายกับโรคตับอักเสบ ในกรณีที่รุนแรงของการขาดอัลฟา 1 antitrypsin (A1AD) โปรตีนส่วนเกินในเซลล์ตับจะทำให้เกิดการอักเสบของตับและตับแข็ง[50] ความผิดปกติของเมแทบอริซึมบางอย่างทำให้เกิดความเสียหายต่อตับผ่านกลไกที่หลากหลาย ในโรคเหล็กสะสมในเนื้อเยื่อ (อังกฤษ: hemochromatosis) และโรควิลสัน การสะสมของสารพิษในอาหารส่งผลให้เกิดการอักเสบของตับและตับแข็ง[51]
พยาธิวิทยา
[แก้]ตับก็เหมือนอวัยวะทั้งหลายที่ตอบสนองต่อการบาดเจ็บในปริมาณที่จำกัดและหลายรูปแบบได้รับการระบุ การตรวจชิ้นเนื้อตับจะไม่ค่อยมีการดำเนินการสำหรับตับที่อักเสบอย่างเฉียบพลันและด้วยเหตุนี้เนื้อเยื่อของตับอักเสบเรื้อรังจึงเป็นที่รู้จักกันดีมากกว่าว่าตับอักเสบแบบเฉียบพลัน
เฉียบพลัน
[แก้]ในกรณีของตับอักเสบแบบเฉียบพลัน รอยแผล (บริเวณของเนื้อเยื่อที่ผิดปกติ) จะมีการแทรกซึมอย่างเด่นชัดเข้าไปของโมโนนิวเคลียร์ที่กระจายตัวแบบซายน์และแบบพอร์ทัล (อังกฤษ: diffuse sinusoidal and portal mononuclear infiltrates) (เซลล์เม็ดเลือดขาว, เซลล์พลาสมา, เซลล์ Kupffer) และเซลล์ตับที่บวม มีเซลล์แบบ eosinophilic (Councilman bodies) จะเห็นได้อยู่ทั่วไป การฟื้นฟูเนื้อตับและดีซ่านจากทางเดินน้ำดีอุดตัน (อังกฤษ: cholestasis) (ปลั๊กน้ำดีแบบ canalicular) โดยปกติจะปรากฏขึ้น นอกจากนี้การตายเฉพาะส่วนของเนื้อตับ (อังกฤษ: necrosis) ที่เชื่อมถึงกัน (บริเวณของเนื้อร้ายที่เชื่อมต่อกัน) ยังอาจเกิดขึ้นอีกด้วย อาจจะมีวางตัวของพูตับที่ไม่เรียบร้อย แม้ว่าอาจมีการรวมตัวกันของเซลล์เม็ดเลือดขาวในโซนพอร์ทัล การรวมตัวเหล่านี้มักจะไม่ปกติและไม่มีความโดดเด่น โครงสร้างปกติจะถูกเก็บรักษาไว้ ไม่มีร่องรอยของพังผืดหรือโรคตับแข็ง (พังผืดบวกเนื้องอกที่เกิดใหม่) ในกรณีที่รุนแรง อาจจะเห็นเนื้อร้ายตับที่โดดเด่นรอบหลอดเลือดดำส่วนกลาง (โซน 3)
ในเนื้อร้ายที่เป็นกลุ่มก้อนขนาดเล็ก (อังกฤษ: submassive necrosis) (ซึ่งจะไม่ค่อยพบสำหรับโรคตับอักเสบแบบเฉียบพลัน) เนื้อร้ายตับจะกระจายตัวอย่างกว้างขวาง เริ่มต้นในโซนกลางและคืบหน้าไปสู่บริเวณพอร์ทัล ระดับของการอักเสบในเนื้อตับ (อังกฤษ: parenchymal inflammation) ไม่คงที่และเป็นสัดส่วนกับระยะเวลาของการเกิดโรค[52][53] เนื้อร้ายสองรูปแบบที่แตกต่างกันจะสามารถมองเห็นได้.. (1) เนื้อร้ายเป็นวงแบบ Coagulative หรือ (2) เนื้อร้ายแบบ panlobular (ไม่เป็นวง)[54] จะพบเซลล์ macrophagesและเซลล์เม็ดเลือดขาวจำนวนมาก เนื้อร้ายและการอักเสบของทางเดินน้ำดีต้นไม้จะเกิดขึ้น[55] อาจจะพบ Hyperplasia ของเซลล์ทางเดินน้ำดีที่รอดชีวิต การตกเลือดแบบ stromal เป็นเรื่องธรรมดา
วิทยาเนื้อเยื่อ (อังกฤษ: histology) อาจแสดงความสัมพันธ์บางอย่างของสาเหตุของโรค
- โซนที่ 1 (periportal) เกิดขึ้นจากพิษของฟอสฟอรัสหรือ eclampsia
- โซนที่ 2 (midzonal) - หายาก - มีให้เห็นในไข้เหลือง (อังกฤษ: yellow fever)
- โซนที่ 3 (centrilobular) เกิดขึ้นกับอาการบาดเจ็บเนื่องจากการขาดเลือดหรือผลจากพิษหรือการสัมผัสกับคาร์บอนเตทตราคลอไรด์หรือการบริโภคคลอโรฟอร์ม ยาต่างๆเช่น acetaminophen อาจจะการเผาผลาญในเขต 1 ให้เป็นสารพิษที่ก่อให้เกิดเนื้อร้ายในเขต 3
ในกรณีที่ผู้ป่วยได้รับการกู้คืนจากสภาพนี้ การตรวจชิ้นเนื้อโดยทั่วไปจะแสดงก้อนเนื้อที่ถูกฟื้นฟูแบบกระเปาะ (อังกฤษ: multiacinar regenerative nodules) (ที่รู้จักกันก่อนหน้านี้ว่าเป็น adenomatous hyperplasia)[56]
นอกจากนี้เนื้อร้ายที่ตับขนาดใหญ่ก็เป็นที่รู้จักและมักจะเป็นอันตรายถึงชีวิตได้อย่างรวดเร็ว ในทางพยาธิวิทยามองว่าคล้ายเนื้อร้ายแบบ submassive แต่มองเห็นได้ชัดกว่าทั้งในขนาดและขอบเขต
เรื้อรัง
[แก้]ไวรัสตับอักเสบเรื้อรังมีการศึกษาที่ดีกว่าและหลายเงื่อนไขได้รับการอธิบาย
โรคตับอักเสบเรื้อรังที่มีเนื้อร้ายเป็นชิ้นเล็กชิ้นน้อย (periportal) (หรือตับอักเสบอินเตอร์เฟซ) แบบมีหรือไม่มีพังผืด[57] (ก่อนหน้านี้เป็นตับอักเสบเรื้อรังที่ยังมีอาการอยู่) เป็นกรณีของโรคตับอักเสบที่เกิดขึ้นมานานกว่า 6 เดือนด้วยการอักเสบที่พอร์ทัล, เกิดพังผืด, เกิดการหยุดชะงักของแผ่นขั้ว และเกิดเนื้อร้ายเป็นชิ้นเล็กชิ้นน้อย
โรคตับอักเสบเรื้อรังที่ไม่มีเนื้อร้ายชิ้นเล็กชิ้นน้อย (เดิมเรียกว่าโรคตับอักเสบเรื้อรังถาวร) จะไม่มีเนื้อร้ายที่ periportal อย่างมีนัยสำคัญหรือไม่มีการฟื้นฟูด้วยการแทรกซึมแบบโมโนนิวเคลียร์พอร์ทัลที่ค่อนข้างหนาแน่น Councilman bodies จะถูกพบบ่อยภายในพูตับ โดยมันจะมีเนื้อร้ายแบบ parenchymal focal hepatocyte ที่ถาวร (apoptosis) ที่มีการแทรกตัวเข้าไปของโมโนนิวเคลียร์แบบซายน์
ชื่อเดิมได้รับการคัดค้านเพราะมีความเข้าใจในขณะนี้แล้วว่าสภาวะต่างๆสามารถปรับเปลี่ยนได้ตลอดเวลาจนสิ่งที่อาจจะเคยคิดว่าแผลที่ค่อนข้างเล็กน้อยนั้นมันยังสามารถพัฒนาไปสู่โรคตับแข็งได้ ชื่อง่ายๆอย่าง "โรคตับอักเสบเรื้อรัง" ได้รับการยอมรับในขณะนี้พร้อมกับตัวสาเหตุ (เมื่อรู้) และระดับ (อังกฤษ: grade) ของมันจะขึ้นอยู่กับระดับ (อังกฤษ: degree) ของการอักเสบ, เนื้อตายแบบเป็นชิ้นเล็กชิ้นน้อยหรือเชื่อมเข้าด้วยกัน (ตับอักเสบอินเตอร์เฟซ) และระยะของพังผืด ระบบการให้เกรดหลายอย่างถูกนำเสนอ แต่ยังไม่ได้รับการรับรองในระดับสากล
โรคตับแข็งเป็นกระบวนการกระจายของก้อนเนื้อเกิดใหม่ที่แยกออกจากกันโดยแถบของพังผืด มันเป็นระยะสุดท้ายสำหรับโรคตับเรื้อรังทั้งมวล กระบวนการทางพยาธิวิทยาฟิสิกซ์ (อังกฤษ: pathophysiological process) ที่จะแสดงผลว่าเป็นโรคตับแข็งเป็นดังนี้: เซลล์ตับจะค่อยๆหายไปเนื่องจากการบาดเจ็บและการอักเสบของตับ อาการบาดเจ็บนี้จะช่วยกระตุ้นการตอบสนองให้มีการฟื้นฟูในเซลล์ตับที่เหลือ รอยแผลเป็นจากการเกิดพังผืดจะจำกัดขอบเขตการก่อตัวใหม่ให้เป็นโครงสร้างปกติเนื่องจากแผลเป็นจะแยกกลุ่มของเซลล์ตับออกจากัน ซึ่งจะส่งผลในการก่อตัวของเนื้องอก. Angiogenisis (การก่อตัวของเส้นเลือดใหม่) มาพร้อมกับการสร้างแผลเป็นซึ่งเป็นผลมาจากการก่อตัวของช่องที่ผิดปกติระหว่างเส้นเลือดตับกลางและเส้นเลือดพอร์ทัล สิ่งนี้จะบายพาสเลือดรอบเนื้อเยื่อที่กำลังฟื้นฟู โครงสร้างของหลอดเลือดปกติรวมทั้งช่องทางแบบซายน์อาจจะหายไปโดยเนื้อเยื่อพังผืดที่ทำให้เกิดความดันสูงที่พอร์ทัล การลดลงของเนื้อตับโดยรวมบวกกับการบายพาสเลือดที่พอร์ทัลจะป้องกันตับไม่ให้สามารถทำงานได้ตามปกติ ได้แก่การกรองเลือดจากระบบทางเดินอาหารและการผลิตโปรตีนในซีรั่ม. การเปลี่ยนแปลงเหล่านี้ก่อให้เกิดอาการทางคลินิกของโรคตับแข็ง
สาเหตุเฉพาะ
[แก้]สาเหตุส่วนใหญ่ของโรคตับอักเสบไม่สามารถแยกความแตกต่างบนพื้นฐานของพยาธิวิทยา แต่บางสาเหตุจะมีคุณสมบัติเฉพาะที่สามารถชี้ชัดได้ด้วยการวินิจฉัยโรคเป็นการเฉพาะ การปรากฏตัวของโรคตับแข็งแบบเนื้องอกขนาดเล็ก (อังกฤษ: micronodular cirrhosis), Mallory bodies และการเปลี่ยนแปลงของไขมันในการตรวจชิ้นเนื้อชิ้นเดียวสามารถบอกได้เป็นอย่างชัดเจนถึงการบาดเจ็บจากแอลกอฮอล์[58] พังผืดแบบ perivenular และ pericellular (ที่เรียกว่า 'พังผืดเส้นลวดไก่' เนื่องจากมันปรากฏบน trichrome หรือคราบของ Van Gieson) ที่มีการทำลายบางส่วนหรือทั้งหมดของหลอดเลือดดำส่วนกลางก็บ่งบอกถึงพิษของเครื่องดื่มแอลกอฮอล์
การที่หัวใจขาดเลือดหรือการอุดตันของหลอดเลือดดำสามารถทำให้เกิดรูปแบบของสาเหตุที่คล้ายกัน[59] รูปแบบไซน์มักจะขยายตัวและมักจะเต็มไปด้วยเม็ดเลือดแดง แผ่นเซลล์ตับอาจถูกบีบอัด เนื้อร้ายแบบ Coagulative ของเซลล์ตับสามารถเกิดขึ้นรอบหลอดเลือดดำส่วนกลาง อาจจะพบมาโครเฟจที่กินเม็ดสีฮีโมซิเดอรินและไลโปโครมและเซลล์อักเสบ อาจจะพบ cholestasis ที่ขอบของโซนพังผืด บริเวณพอร์ทัลจะไม่ค่อยมีส่วนร่วมอย่างมีนัยสำคัญจนกระทั่งช่วงปลายของโรค
โรคทางเดินของน้ำดีรวมทั้งโรคตับแข็งน้ำดีหลัก, โรคท่อน้ำดีอักเสบ (อังกฤษ: sclerosing cholangitis), การเปลี่ยนแปลงการอักเสบที่เกี่ยวข้องกับโรคลำไส้อักเสบที่ไม่ทราบสาเหตุและการอุดตันของท่อจะมีเนื้อเยื่อที่คล้ายกันในระยะแรกของโรค แม้ว่าโรคเหล่านี้มีแนวโน้มที่จะเกี่ยวข้องในระยะแรกกับทางเดินน้ำดี พวกมันยังอาจจะเกี่ยวข้องกับการอักเสบเรื้อรังภายในตับและยากที่จะแยกแยะความแตกต่างบนพื้นฐานของเนื้อเยื่อวิทยาแต่เพียงอย่างเดียว การเปลี่ยนแปลงของพังผืดที่เกี่ยวข้องกับโรคเหล่านี้โดยเฉพาะอย่างยิ่งที่เกี่ยวข้องกับบริเวณพอร์ทัลที่มีการแพร่กระจายของท่อน้ำดีอักเสบ, การอักเสบของทางเดินพอร์ทัลที่มีนิวโทรฟิลรอบๆท่อน้ำดีอักเสบ, การหยุดชะงักของแผ่นขั้วโดยเซลล์อักเสบโมโนนิวเคลียร์และเนื้อร้ายตับเป็นครั้งคราว หลอดเลือดดำส่วนกลางไม่ได้มีส่วนร่วมในกระบวนการสร้างพังผืดหรือกลายเป็นส่วนร่วมในตอนปลายของการเกิดโรคเท่านั้น ดังนั้นความสัมพันธ์ระหว่างส่วนกลางกับพอร์ทัลจะบิดเบี้ยวน้อยที่สุด ในกรณีที่โรคตับแข็งปรากฏ ก็จะมีแนวโน้มที่จะอยู่ในรูปแบบของโรคพังผืดเชื่อมต่อระหว่างพอร์ทัลกับพอร์ทัล
โรคตับอักเสบเนื่องจากไวรัสชนิดอีทำให้เกิดรูปแบบด้านเนื้อเยื่อวิทยาที่แตกต่างกัน ขึ้นอยู่บนพื้นหลังของโฮสต์[60] ในผู้ป่วยตับอักเสบเนื่องจากภูมิคุ้มกัน รูปแบบทั่วไปคือเนื้อร้าย intralobular รุนแรงและทางเดินน้ำดีอักเสบเฉียบพลันในระบบทางเดินพอร์ทัลที่มีนิวโทรฟิลจำนวนมาก นี้ตามปกติแก้ไขได้โดยไม่มีผลตามมา โรคจะรุนแรงมากกว่าในผู้ที่เป็นโรคตับมาก่อนเช่นโรคตับแข็ง ในผู้ป่วยที่มีภาวะภูมิคุ้มกันบกพร่อง การติดเชื้อเรื้อรังอาจส่งผลให้มีความก้าวหน้าอย่างรวดเร็วไปสู่โรคตับแข็ง เนื้อเยื่อวิทยาจะคล้ายกับที่พบในไวรัสตับอักเสบชนิดซีที่มีการแทรกซึมลิมโฟไซท์แทรกแซงอยู่ในบริเวณไอซ์เลทพอร์ทัลที่หนาแน่น มีเนื้อร้ายชิ้นเล็กชิ้นน้อยและพังผืดอย่างต่อเนื่อง
คำทำนาย
[แก้]ผลของโรคตับอักเสบขึ้นอยู่อย่างมากกับโรคหรือเงื่อนไขที่เป็นสาเหตุของอาการ สำหรับสาเหตุบางอย่าง เช่นการติดเชื้อจากไวรัสตับอักเสบชนิด A ที่ไม่แสดงอาการ ผู้ป่วยอาจจะไม่ประสพกับอาการใด ๆ และจะฟื้นตัวได้เองโดยไม่มีผลกระทบระยะยาว สำหรับสาเหตุอื่น ๆ โรคตับอักเสบอาจทำให้เกิดความเสียหายไม่สามารถแก้ไขได้กับตับและต้องทำการปลูกถ่ายตับ เซตย่อยที่อ้างถึงในการจำแนกปี 1993 เป็น "เฉียบพลันอย่างหนัก" (อังกฤษ: hyperacute) ความล้มเหลวตับสามารถเกิดขึ้นได้ในเวลาน้อยกว่าหนึ่งสัปดาห์[61]
ตับสามารถฟื้นฟูเซลล์ที่เสียหาย[62] ความเสียหายเรื้อรังต่อตับสามารถทำให้เกิดการก่อตัวของเนื้อเยื่อแผลเป็นที่เรียกว่าพังผืดและอาจส่งผลให้เกิดเนื้องอกที่ป้องกันไม่ให้ตับทำงานได้อย่างถูกต้อง สภาพนี้เรียกว่าโรคตับแข็งและไม่สามารถย้อนกลับได้[63] โรคตับแข็งอาจบ่งบอกถึงว่าการปลูกถ่ายตับเป็นสิ่งที่จำเป็น ภาวะแทรกซ้อนของโรคตับอักเสบเรื้อรังก็คือมะเร็งตับมะเร็งตับ โดยเฉพาะอย่างยิ่ง hepatocellular carcinoma[64]
ในเดือนมีนาคมปี 2015 องค์การอนามัยโลกออกแนวทางเป็นครั้งแรกสำหรับการรักษาโรคตับอักเสบจากไวรัสชนิด บี เงื่อนไขนี้มีผลกระทบต่อประมาณ 240 ล้านคนทั่วโลก แนวทางเหล่านี้สำหรับป้องกัน ดูแลและรักษาบุคคลที่ต้องมีชีวิตอยู่กับโรคตับอักเสบจากไวรัสชนิดบี
การรักษาโรคตับอักเสบจากไวรัส
[แก้]ยังไม่มียารักษาโรคโดยตรง เป็นการรักษาตามอาการ ได้แก่ การพักผ่อนเต็มที่ในระยะต้นจะทำให้อ่อนเพลียลดลง งดการออกแรงออกกำลังกาย การทำงาน งดการดื่มสุรา รับประทานอาหารอ่อน ย่อยง่าย น้ำหวาน น้ำผลไม้ ควรหลีกเลี่ยงอาหารไขมันสูงในระยะที่มีอาการคลื่นไส้ อาเจียนมาก ในรายที่อาการมากอาจให้สารน้ำเข้า เส้นเลือดดำ ให้ยาแก้คลื่นไส้ ยาวิตามิน ฯลฯ
การป้องกันการติดเชื้อ ไวรัสตับอักเสบ
[แก้]- การมีอนามัยส่วนบุคคล ส่วนรวมที่ดี เช่น การล้างมือให้สะอาดก่อนทำสิ่งใด หลังการขับถ่าย การประกอบอาหารถูกหลักอนามัย เลือกรับประทานอาหารที่สุก น้ำดื่มที่สะอาด เป็นต้น
- หลีกเลี่ยงการรับ การสัมผัสเลือด น้ำเหลือง สิ่งคัดหลั่ง ของผู้อื่น ไม่ใช้ส่วนตัวร่วมกับผู้อื่น
- ไม่สำส่อนทางเพศ ใช้ถุงยางอนามัย
- การฉีดวัคซีนป้องกัน ไวรัสตับอักเสบบเอ
- ทารกแรกคลอดทุกราย โดยเฉพาะถ้ามารดาเป็นพาหะของเชื้อ
- เด็กทั่วไป เพื่อเสริมสร้างภูมิคุ้มกัน
- เด็กโต วัยรุ่น ผู้ใหญ่ อาจเคยติดเชื้อไวรัสตับอักเสบ เอ แล้ว
- คนที่จะเดินทางไปในพื้นที่เสี่ยงต่อโรค
- การฉีดวัคซีนป้องกัน ไวรัสตับอักเสบบี
- ทารกแรกคลอดทุกราย โดยเฉพาะถ้ามารดาเป็นพาหะของเชื้อ
- เด็กทั่วไป เพื่อเสริมสร้างภูมิคุ้มกัน
- เด็กโต วัยรุ่น ผู้ใหญ่ อาจเคยติดเชื้อไวรัสตับอักเสบ บี แล้ว ให้ตรวจเลือดก่อนพิจารณาฉีด วัคซีน

วัคซีนสามารถป้องกันเชื้อไวรัสตับอักเสบเอและบีได้ 99-100% ของบุคคลที่ได้รับการฉีดวัคซีนไวรัสที่หมดฤทธิ์แล้วสองโดสมีภูมิคุ้มกันเชื้อไวรัสตับอักเสบเอ วัคซีนป้องกันเชื้อไวรัสตับอักเสบเอไม่ได้รับการอนุมัติสำหรับเด็กอายุต่ำกว่าหนึ่งปี[65] วัคซีนป้องกันเชื้อไวรัสตับอักเสบบีได้มีให้ใช้ได้มาตั้งแต่ปี 1986 และได้รับการรวมกลุ่มเข้ากับโปรแกรมการฉีดวัคซีนแห่งชาติสำหรับเด็กอย่างน้อย 177 โปรแกรม ภูมิคุ้มกันสามารถป้องกันได้มากกว่า 95% ของเด็กและเยาวชนที่ได้รับวัคซีนไวรัสผสมปริมาณสามโดส การฉีดวัคซีนภายใน 24 ชั่วโมงหลังการเกิดสามารถป้องกันการแพร่เชื้อจากแม่ที่ติดเชื้อได้ ผู้ใหญ่ที่มีอายุมากกว่า 40 ปีมีภูมิคุ้มกันตอบสนองต่อวัคซีนลดลง องค์การอนามัยโลกแนะนำให้ฉีดวัคซีนแก่เด็กทุกคนโดยเฉพาะอย่างยิ่งทารกแรกเกิดในประเทศที่มีไวรัสตับอักเสบบีระบาดเพื่อที่จะป้องกันการแพร่เชื้อจากแม่ไปสู่ลูก[66]
ตรวจหาภูมิคุ้มกันเชื้อไวรัสตับอักเสบ เอ (Anti HAV IgM)
[แก้]Anti HAV IgM (Antibody Hepatitis A Virus Immunoglobulin M)เป็นภูมิคุ้มกันที่ร่างกายสร้างขึ้นในระยะแรกของการติดเชื้อ ถ้ามีผลตรวจเป็น บวก(ยืนยัน) แสดงว่าร่างกายติดเชื้อโรคนี้ ควรปรึกษาแพทย์
การตรวจหาเชื้อไวรัสตับอักเสบ บี (HBs Ag)
[แก้]HBs Ag (Hepatitis B surface antigen) หมายถึง สารประกอบของเชื้อโรค (อังกฤษ: antigen) ที่พบบนผิวของเชื้อไวรัสตับอักเสบบี ถ้ามีผลตรวจเป็น ลบ(ปฏิเสธ) แสดงว่าไม่พบเชื้อโรคนี้ ถ้ามีผลตรวจเป็น บวก(ยืนยัน) แสดงว่าพบเชื้อโรคนี้ ควรปรึกษาแพทย์
การตรวจหาภูมิคุ้มกันเชื้อไวรัสตับอักเสบ บี (Anti-HBs และ Anti-HBc)
[แก้]Anti-HBs (Anti-Hepatitis B surface) และ Anti-HBc (Anti-Hepatitis B core) เป็นแอนติบอดี (ภูมิคุ้มกัน) ต่อแอนติเจนที่อยู่บนผิวและในแกนกลางของเชื้อไวรัสตับอักเสบบีตามลำดับ ถ้ามีผลตรวจเป็น ลบ(ปฏิเสธ) ตัวใดแสดงว่าไม่พบภูมิคุ้มกันเชื้อโรคตัวนั้น ควรปรึกษาแพทย์ ถ้ามีผลตรวจเป็น บวก(ยืนยัน)ตัวใด แสดงว่าพบภูมิคุ้มกันเชื้อโรคตัวนั้น
อ้างอิง
[แก้]- ↑ 1.0 1.1 1.2 อ้างอิงผิดพลาด: ป้ายระบุ
<ref>ไม่ถูกต้อง ไม่มีการกำหนดข้อความสำหรับอ้างอิงชื่อMedLine2016 - ↑ 2.0 2.1 2.2 อ้างอิงผิดพลาด: ป้ายระบุ
<ref>ไม่ถูกต้อง ไม่มีการกำหนดข้อความสำหรับอ้างอิงชื่อWHO2016QA - ↑ 3.0 3.1 3.2 3.3 อ้างอิงผิดพลาด: ป้ายระบุ
<ref>ไม่ถูกต้อง ไม่มีการกำหนดข้อความสำหรับอ้างอิงชื่อNIH2016 - ↑ อ้างอิงผิดพลาด: ป้ายระบุ
<ref>ไม่ถูกต้อง ไม่มีการกำหนดข้อความสำหรับอ้างอิงชื่อTrans2012 - ↑ Bernal, W. and J. Wendon (2013). "Acute Liver Failure." New England Journal of Medicine 369(26): 2525-2534.
- ↑ Dienstag JL. Chapter 306. Chronic Hepatitis. In: Longo DL, Fauci AS, Kasper DL, Hauser SL, Jameson J, Loscalzo J. eds. 'Harrison's Principles of Internal Medicine, 18e. New York, NY: McGraw-Hill; 2012. http://accessmedicine.mhmedical.com/content.aspx?bookid=331&Sectionid=40727101 เก็บถาวร 2016-03-04 ที่ เวย์แบ็กแมชชีน. Accessed May 09, 2015.
- ↑ Carr BI. Chapter 92. Tumors of the Liver and Biliary Tree. In: Longo DL, Fauci AS, Kasper DL, Hauser SL, Jameson J, Loscalzo J. eds. 'Harrison's Principles of Internal Medicine, 18e. New York, NY: McGraw-Hill; 2012. http://accessmedicine.mhmedical.com/content.aspx?bookid=331&Sectionid=40726828 เก็บถาวร 2016-03-04 ที่ เวย์แบ็กแมชชีน. Accessed May 09, 2015.
- ↑ WHO Health Topics: Hepatitis [1]
- ↑ "Online Etymology Dictionary". Etymonline.com. สืบค้นเมื่อ 2012-08-26.
- ↑ World Health Organization. "Hepatitis". World Health Organization. สืบค้นเมื่อ 25 November 2013.
- ↑ Longo, DL, บ.ก. (2012). "Chapter 306. Chronic Hepatitis". Harrison's Principles of Internal Medicine (18th ed.). New York: McGraw-Hill. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (Onlline)เมื่อ 2013-12-02. สืบค้นเมื่อ 2015-05-14.
- ↑ 12.0 12.1 Longo, DL, บ.ก. (2012). "Chapter 305. Acute Viral Hepatitis". Harrison's Principles of Internal Medicine (18th ed.). New York: McGraw-Hill. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (Onlline)เมื่อ 2013-12-02. สืบค้นเมื่อ 2015-05-14.
- ↑ Dunn, MA (2011). "Chapter 39. Parasitic Disease". ใน Schiff ER, Maddrey WC, Sorrell MF (บ.ก.). Schiff's Diseases of the Liver (Online). Oxford, UK: Wiley-Blackwell. doi:10.1002/9781119950509.ch39. สืบค้นเมื่อ 25 November 2013.
{{cite book}}: CS1 maint: multiple names: editors list (ลิงก์) - ↑ Bacq Y (2011). "Chapter 11. The Liver in Pregnancy". ใน Schiff ER, Maddrey WC, Sorrell MF (บ.ก.). Schiff's Diseases of the Liver (Online). Oxford, UK: Wiley-Blackwell. doi:10.1002/9781119950509.ch11. สืบค้นเมื่อ 25 November 2013.
{{cite book}}: CS1 maint: multiple names: editors list (ลิงก์) - ↑ Santos, JK; Choquette M; Bezerra JA (Feb 2010). "Cholestatic liver disease in children". Curr Gastroenterol Rep. 12 (1): 30–39. doi:10.1007/s11894-009-0081-8. PMC 2882095. PMID 20425482.
- ↑ Geller, DA (2010). "Chapter 31 Liver". ใน Brunicardi F (บ.ก.). Schwartz's principles of surgery (9th ed.). New York: McGraw-Hill, Medical Pub. Division. ISBN 978-0071547697.
- ↑ http://www.who.int/mediacentre/factsheets/fs204/en/
- ↑ "Hepatitis B FAQs for the Public — Transmission". U.S. Centers for Disease Control and Prevention (CDC). สืบค้นเมื่อ 2014-11-21.
- ↑ [CDC Hepatitis C Fact Page http://www.cdc.gov/hepatitis/HCV/index.htm]
- ↑ Longo, Dan. Alcoholic Liver Disease in Harrison's principles of internal medicine (18th ed.). New York: McGraw-Hill. ISBN 978-0-07174889-6.
- ↑ Papadaikis, Maxine (2014). Alcoholic Liver Disease in Current medical diagnosis and treatment 2014. Mcgraw-Hill. ISBN 978-0-07-180633-6.
- ↑ Corrao, G; Aricò, S (April 1998). "Independent and combined action of hepatitis C virus infection and alcohol consumption on the risk of symptomatic liver cirrhosis". Hepatology (Baltimore, Md.). 27 (4): 914–9. doi:10.1002/hep.510270404. PMID 9537428.
- ↑ Rosman, AS; Waraich, A; Galvin, K; Casiano, J; Paronetto, F; Lieber, CS (1996). "Alcoholism is associated with hepatitis C but not hepatitis B in an urban population". The American journal of gastroenterology. 91 (3): 498–505. PMID 8633498.
- ↑ Lieber, Charles. "Alcohol and Hepatitis C". National Institute on Alcohol Abuse and Alcoholism. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2015-07-13. สืบค้นเมื่อ 18 November 2013.
- ↑ R. Fontana (July 2008). "Acute Liver Failure including Acetaminophen Overdose". Med Clin North Am. 4 (4): 761–794. doi:10.1016/j.mcna.2008.03.005. PMC 2504411. PMID 18570942.
- ↑ Suk, Ki Tae; Kim, Dong Joon (2012). "Drug-induced liver injury: present and future". Clinical and Molecular Hepatology. 18 (3): 249–57. doi:10.3350/cmh.2012.18.3.249. PMC 3467427. PMID 23091804.
- ↑ Ghabril, Marwan; Chalasani, Naga; Björnsson, Einar (May 2010). "Drug-induced liver injury: a clinical update". Current Opinion in Gastroenterology. 26 (3): 222–226. doi:10.1097/MOG.0b013e3283383c7c. PMC 3156474. PMID 20186054.
- ↑ Lee, William M. (31 July 2003). "Drug-Induced Hepatotoxicity". New England Journal of Medicine. 349 (5): 474–485. doi:10.1056/NEJMra021844. PMID 12890847.
- ↑ Malaguarnera, Giulia; Cataudella, E; Giordano, M; Nunnari, G; Chisari, G; Malaguarnera, M (2012). "Toxic hepatitis in occupational exposure to solvents". World Journal of Gastroenterology. 18 (22): 2756–66. doi:10.3748/wjg.v18.i22.2756. PMC 3374978. PMID 22719183.
- ↑ O'Mara SR, Gebreyes K (2011). "Chapter 83. Hepatic Disorders, Jaundice, and Hepatic Failure". ใน Cydulka RK, Meckler GD (บ.ก.). Tintinalli's Emergency Medicine: A Comprehensive Study Guide (7th ed.). New York: McGraw-Hill. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (Online)เมื่อ 2013-12-02. สืบค้นเมื่อ 26 November 2013.
- ↑ National Digestive Diseases Information Clearinghouse (NDDIC). "Autoimmune Hepatitis". National Digestive Diseases Information Clearinghouse (NDDIC). คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2010-09-15. สืบค้นเมื่อ 27 November 2013.
- ↑ Teufel, Andreas; Galle, PR; Kanzler, S (2009). "Update on autoimmune hepatitis". World Journal of Gastroenterology. 15 (9): 1035–41. doi:10.3748/wjg.15.1035. PMC 2655176. PMID 19266594.
- ↑ Krawitt, Edward-L (2008). "Clinical features and management of autoimmune hepatitis". World Journal of Gastroenterology. 14 (21): 3301–5. doi:10.3748/wjg.14.3301. PMC 2716584. PMID 18528927.
- ↑ 35.0 35.1 National Digestive Diseases Information Clearinghouse (NDDIC). "Nonalcoholic Steatohepatitis". National Digestive Diseases Information Clearinghouse (NDDIC). คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2013-12-02. สืบค้นเมื่อ 27 November 2013.
- ↑ Cohen DE, Anania FA (2012). "Chapter 43. Nonalcoholic Fatty Liver Disease". ใน Blumberg RS, Burakoff R (บ.ก.). CURRENT Diagnosis & Treatment: Gastroenterology, Hepatology, & Endoscopy (Online) (2nd ed.). New York: McGraw-Hill. สืบค้นเมื่อ 27 November 2013.
- ↑ Chalasani, Naga; Younossi, Zobair; Lavine, Joel E.; Diehl, Anna Mae; Brunt, Elizabeth M.; Cusi, Kenneth; Charlton, Michael; Sanyal, Arun J. (June 2012). "The diagnosis and management of non-alcoholic fatty liver disease: Practice Guideline by the American Association for the Study of Liver Diseases, American College of Gastroenterology, and the American Gastroenterological Association". Hepatology. 55 (6): 2005–2023. doi:10.1002/hep.25762. PMID 22488764. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2015-05-13. สืบค้นเมื่อ 27 November 2013.
- ↑ 38.0 38.1 Masuoka, Howard C.; Chalasani, Naga (April 2013). "Nonalcoholic fatty liver disease: an emerging threat to obese and diabetic individuals". Annals of the New York Academy of Sciences. 1281 (1): 106–122. Bibcode:2013NYASA1281..106M. doi:10.1111/nyas.12016.
- ↑ Medline Plus (2012-08-10). "Hepatic ischemia". National Library of Medicine. สืบค้นเมื่อ 4 December 2013.
- ↑ Feldman, Friedman and Brandt, บ.ก. (2010). "Chapter 83 Vascular Diseases of the Liver". Sleisenger and Fordtran's Gastrointestinal and Liver Disease (Online). Saunders. ISBN 978-1416061892. สืบค้นเมื่อ 4 December 2013.
- ↑ Raj, S.; Stephen, T.; Debski, R. F. (23 March 2011). "Giant Cell Hepatitis With Autoimmune Hemolytic Anemia: A Case Report and Review of Pediatric Literature". Clinical Pediatrics. 50 (4): 357–359. doi:10.1177/0009922810379501. PMID 21436150.
- ↑ Alexopoulou, Alexandra; Deutsch, Melanie; Ageletopoulou, Johanna; Delladetsima, Johanna K.; Marinos, Evangelos; Kapranos, Nikiforos; Dourakis, Spyros P. (May 2003). "A fatal case of postinfantile giant cell hepatitis in a patient with chronic lymphocytic leukaemia". European Journal of Gastroenterology & Hepatology. 15 (5): 551–555. doi:10.1097/01.meg.0000050026.34359.7c.
- ↑ al.], edited by William W. Hay ... [et. "Chpt 22 Liver & Pancreas". Current diagnosis & treatment : pediatrics (21st ed.). New York: McGraw-Hill Medical. ISBN 978-0-07-177970-8. คลังข้อมูลเก่าเก็บจากแหล่งเดิมเมื่อ 2013-12-10. สืบค้นเมื่อ 2 December 2013.
{{cite book}}:|first=มีชื่อเรียกทั่วไป (help) - ↑ Green, RM; Flamm, S (October 2002). "AGA technical review on the evaluation of liver chemistry tests". Gastroenterology. 123 (4): 1367–84. doi:10.1053/gast.2002.36061. PMID 12360498.
- ↑ Pratt, DS; Kaplan, MM (Apr 27, 2000). "Evaluation of abnormal liver-enzyme results in asymptomatic patients". The New England Journal of Medicine. 342 (17): 1266–71. doi:10.1056/NEJM200004273421707. PMID 10781624.
- ↑ Grant, A; Neuberger J (1999). "Guidelines on the use of liver biopsy in clinical practice". Gut. 45 (Suppl 4): 1–11. doi:10.1136/gut.45.2008.iv1. PMC 1766696. PMID 10485854.
สาเหตุหลักของการเสียชีวิตหลังการตรวจชิ้นเนื้อตับแบบการเจาะดูดเซลล์จากตับ (อังกฤษ: percutaneous liver biopsy) ก็คือการตกเลือดในช่องท้องอย่างรุนแรง (อังกฤษ: intraperitoneal haemorrhage) ตามที่แสดงในการศึกษาย้อนหลังของชาวอิตาลีสำหรับการตรวจชิ้นเนื้อตับแบบการเจาะดูดเซลล์จากตับ 68,000 กรณี พบว่ามีผู้ป่วยเสียชีวิต 6 รายจากการตกเลือดในช่องท้องอย่างรุนแรง 3 รายในจำนวนนั้นได้รับการผ่าท้อง (อังกฤษ: laparotomy) และทุกรายตับแข็งหรือมีการเจ็บป่วยร้ายแรง ซึ่งโรคทั้งสองนี้เป็นปัจจัยเสี่ยงสำหรับการตกเลือด
- ↑ "Genetic Systems HBsAg EIA 3.0 package insert" (PDF). Bio-Rad Laboratories. สืบค้นเมื่อ 20 Jan 2014.
- ↑ "Chiron Procleix Assay package insert" (PDF). Gen-Probe Incorporated. สืบค้นเมื่อ 20 Jan 2014.
- ↑ "Interpretation of Hepatitis B Serologic Test Results" (PDF). Centers for Disease Control and Prevention. สืบค้นเมื่อ 20 Jan 2014.
- ↑ Stoller, James K; Aboussouan, Loutfi S (June 2005). "α1-antitrypsin deficiency". The Lancet. 365 (9478): 2225–2236. doi:10.1016/S0140-6736(05)66781-5. PMID 15978931.
- ↑ Hansen, Keli; Horslen, Simon (May 2008). "Metabolic liver disease in children". Liver Transplantation. 14 (5): 713–733. doi:10.1002/lt.21520. PMID 18433056.
- ↑ Boyer JL, Klatskin G; Klatskin (1970). "Pattern of necrosis in acute viral hepatitis. Prognostic value of bridging (subacute hepatic necrosis)". N. Engl. J. Med. 283 (20): 1063–71. doi:10.1056/NEJM197011122832001. PMID 4319402.
- ↑ Gimson AE (July 1996). "Fulminant and late onset hepatic failure". Br J Anaesth. 77 (1): 90–8. doi:10.1093/bja/77.1.90. PMID 8703634.
- ↑ Kirsch R, Yap J, Roberts EA, Cutz E; Yap; Roberts; Cutz (April 2009). "Clinicopathologic spectrum of massive and submassive hepatic necrosis in infants and children". Hum. Pathol. 40 (4): 516–26. doi:10.1016/j.humpath.2008.07.018. PMID 19121848.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Nakanuma Y, Sasaki M, Terada T, Harada K; Sasaki; Terada; Harada (1994). "Intrahepatic peribiliary glands of humans. II. Pathological spectrum". J. Gastroenterol. Hepatol. 9 (1): 80–6. doi:10.1111/j.1440-1746.1994.tb01221.x. PMID 8155873.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Wanless IR (September 1995). "Terminology of nodular hepatocellular lesions". Hepatology. 22 (3): 983–993. doi:10.1002/hep.1840220341. PMID 7657307.
- ↑ Gastroenterology IWPotWCo (August 1994). "Terminology of chronic hepatitis, hepatic allograft rejection, and nodular lesions of the liver: summary of recommendations developed by an international working party, supported by the World Congresses of Gastroenterology, Los Angeles, 1994". Am. J. Gastroenterol. 89 (8 Suppl): S177–81. PMID 8048409.
- ↑ "Alcoholic liver disease: morphological manifestations. Review by an international group". Lancet. 1 (8222): 707–11. March 1981. PMID 6110925.
- ↑ Arcidi JM, Moore GW, Hutchins GM; Moore; Hutchins (August 1981). "Hepatic morphology in cardiac dysfunction: a clinicopathologic study of 1000 subjects at autopsy". Am. J. Pathol. 104 (2): 159–66. PMC 1903755. PMID 6455066.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Selves J, Kamar N, Mansuy JM, Péron JM; Kamar; Mansuy; Péron (December 2010). "[Hepatitis E virus: A new entity]". Ann Pathol (ภาษาฝรั่งเศส). 30 (6): 432–8. doi:10.1016/j.annpat.2010.10.003. PMID 21167429.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์)[ลิงก์เสีย] - ↑ O'Grady JG, Schalm SW, Williams R; Schalm; Williams (1993). "Acute liver failure: redefining the syndromes". Lancet. 342 (8866): 273–5. doi:10.1016/0140-6736(93)91818-7. PMID 8101303.
{{cite journal}}: CS1 maint: multiple names: authors list (ลิงก์) - ↑ Dieter Häussinger, บ.ก. (2011). Liver Regeneration. Berlin: De Gruyter. p. 1. ISBN 9783110250794.
- ↑ "Liver Cirrhosis". Review of Pathology of the Liver.
- ↑ Kumar V, Fausto N, Abbas A (editors) (2003). Robbins & Cotran Pathologic Basis of Disease (7th ed.). Saunders. pp. 914–7. ISBN 978-0-7216-0187-8.
{{cite book}}:|author=มีชื่อเรียกทั่วไป (help)CS1 maint: multiple names: authors list (ลิงก์) - ↑ World Health Organization (4 February 2000). "Hepatitis A Vaccines" (PDF). Weekly epidemiological record. World Health Organization. 75: 37–44. ISSN 0049-8114. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2014-12-26. สืบค้นเมื่อ 20 February 2014.
- ↑ World Health Organization (2 October 2009). "Hepatitis B Vaccines" (PDF). Weekly epidemiological review. World Health Organization. 84: 405–420. ISSN 0049-8114. คลังข้อมูลเก่าเก็บจากแหล่งเดิม (PDF)เมื่อ 2015-03-06. สืบค้นเมื่อ 20 February 2014.
แหล่งข้อมูลอื่น
[แก้]| การจำแนกโรค | |
|---|---|
| ทรัพยากรภายนอก |
